Mục lục [ẩn đi]
TỔNG QUAN
Liền xương hay còn gọi là lành xương là một cơ chế bình thường của cơ thể
Khoảng 2 triệu ca gãy xương dài được điều trị ở Hoa Kỳ mỗi năm. Trong số này, khoảng 100.000 ca là không liền xương. Không liền xương có thể gây ra rất nhiều vấn đề không chỉ cho bệnh nhân mà còn cho xã hội nói chung. Bệnh nhân không liền xương có khuyết tật đáng kể và chi phí điều trị liên quan là gánh nặng cho bệnh nhân và xã hội.
Brinker đã báo cáo tình trạng khuyết tật đáng kể về thể chất và tinh thần liên quan đến không liền xương chày. Mặc dù các bệnh nhân đang được điều trị không lành xương thành công có cải thiện đáng kể, nhưng họ thường giảm điểm chức năng so với dân số chung.
Antonova và cộng sự nhận thấy tổng chi phí chăm sóc trung bình cho một ca không lành xương chày cao hơn gấp đôi chi phí liên quan đến một ca gãy xương chày mà sau đó xảy ra lành xương bình thường. Ngoài ra, thời gian sử dụng thuốc gây nghiện ở những bệnh nhân không lành xương cao gấp đôi những người lành xương bình thường (5,4 tháng so với 2,8 tháng).
Khớp giả, chậm liền xương là những diễn biến bất thường của một ổ gãy xương với tỉ lệ tương ứng 2 – 3% và 4 – 5%, do nhiều nguyên nhân gây nên: yếu tố chấn thương ban đầu, những yếu tố liên quan đến bệnh nhân và do thầy thuốc.
Mặc dù các bác sĩ phẫu thuật chỉnh hình có thể chịu trách nhiệm chính trong việc điều trị không lành xương, nhưng sự tham gia phối hợp của nhiều chuyên khoa thường là cần thiết, bao gồm bác sĩ bệnh truyền nhiễm, bác sĩ phẫu thuật thẩm mỹ, bác sĩ nội tiết, bác sĩ nội khoa, vật lý trị liệu và trị liệu nghề nghiệp, bác sĩ tâm thần hoặc chuyên gia sức khỏe tâm thần khác. Việc điều trị các bệnh nhân không lành xương thường phức tạp, nhưng nó cũng mang lại phần thưởng lớn vì nhiều bệnh nhân trong số này đã bị mất khả năng đáng kể trong thời gian dài.
Câu nói của Ngài John Charnley vẫn đúng: “Điều trị không lành xương tốt nhất là phòng ngừa”.
CÁC KHÁI NIỆM
Theo Einhorn. CORR (1998), không liền xương là tiến trình liền xương dừng lại, liền xương không xảy ra. Chậm liền xương là tiến trình liền xương còn tiếp diễn, nhưng không theo thời gian mong muốn và liền xương chưa chắc đạt được.
Chậm liền xương dễ dẫn đến không liền nếu không can thiệp gì thêm. Do đó, khi đã chẩn đoán chậm liền xương thì cần phải tích cực can thiệp để tăng khả năng liền xương.
Việc đánh giá thời gian liền xương gãy khác nhau giữa các phẫu thuật viên. Thời gian liền xương không những tùy từng loại gãy xương, vị trí gãy, đặc tính chấn thương và chất lượng phần mềm xung quanh ổ gãy mà còn tùy thuộc khả năng sinh lý của từng bệnh nhân.
FDA (US Food and Drug Administration) (1986), định nghĩa khớp giả là xương gãy không liền sau 9 tháng chấn thương và không cho thấy diễn tiến liền xương sau loạt phim X-quang qua 3 tháng theo dõi liên tiếp.
Khi đã chẩn đoán khớp giả thì hàm ý xương gãy sẽ không liền nếu không có biện pháp can thiệp điều trị. Tình trạng cuối cùng của gãy xương không liền là tạo thành ổ khớp giả (pseudarthrosis).
Thực tế thì từ “khớp giả” chỉ dành cho các trường hợp xương không liền, có cử động bất thường, không đau vì có túi nhớt giữa hai đầu xương gãy được bao phủ bằng mô xơ hay mô sụn, diễn tiến sau một thời gian dài không liền xương, còn gọi là khớp giả hoạt dịch (synovial pseudarhrosis), còn đa số thì dùng từ không liền xương (non-union). Tuy nhiên, do thói quen nên đa số dùng từ khớp giả hàm ý là không liền xương.
SINH LÝ QUÁ TRÌNH LIỀN XƯƠNG
Quá trình liền xương là một quá trình phức tạp liên quan tới nhiều yếu tố từ mức phân tử, tế bào tới vùng tổn thương tới toàn cơ thể. Về tổ chức học, quá trình liền xương bình thường diễn ra qua bốn giai đoạn như sau:
Giai đoạn đầu còn gọi là pha viêm
- Xuất hiện ngay sau khi xương gãy giai đoạn này kéo dài trong thời gian 3 tuần với đỉnh điểm là ngày thứ 3 tới ngày thứ 5 sau chấn thương.
- Lực tác động làm gãy xương sẽ đồng thời làm tổn thương cả hai hệ thống cấp máu của màng xương và tủy xương dẫn tới hoại tử các tế bào tại ổ gãy, các tế bào này sẽ giải phóng các yếu tố hoạt hóa thành mạch gây tăng quá trình dãn mạch và thẩm thấu thành mạch. Quá trình này làm tăng lưu lượng máu tới ổ gãy và đỉnh điểm là 2 tuần sau chấn thương. Trên nền của cục máu đông hình thành từ các tế bào viêm, các nguyên bào sợi xuất hiện tạo ra collagen dần thay thế cục máu đông bằng tổ chức hạt.
Giai đoạn hai là giai đoạn tạo can xương: kéo dài từ 1 đến 4 tháng, gồm hai giai đoạn như sau
- Hình thành can xương mềm: diễn ra trong 1 – 3 tuần đầu:
- Trong giai đoạn này hình thành nhiều các mạch máu tân tạo được tạo ra bởi các tế bào gốc tủy xương. Các tế bào gốc này xâm nhập vào vùng tổn thương và biệt hóa tùy thuộc vào điều kiện tại chỗ: nồng độ oxy tổ chức, sức căng dãn và các yếu tố kích thích phát triển tại chỗ (Growth factors).
- Sức căng dãn tại chỗ sẽ hoạt hóa tế bào gốc sinh các nguyên bào sợi. Ở những nơi có nồng độ oxy thấp và căng dãn thường xuyên các tế bào gốc sẽ tạo các nguyên bào sụn (chrondrocyte), sau đó các can sụn sẽ tạo cầu nối giữa hai đầu xương gãy, cũng chính các can sụn này sẽ làm giảm độ căng dãn và đưa tới sự liền xương.
- Nguyên bào xương (Osteoprogenitor cell) sẽ tăng sinh nhanh chóng ở môi trường giàu oxy và ít bị căng dãn cơ học, những vùng này tạo nên can xương cứng trực tiếp.
- Can xương mềm được tạo ra nhờ sự biến đổi từ tổ chức hạt sang tổ chức calci hóa tạm thời, bao gồm các nguyên bào xương và nguyên bào sụn cùng hệ thống các sợi collgen. Các nguyên bào xương và nguyên bào sụn tổng hợp các chất gian bào dạng xương và sụn. Sự khoáng hóa can mềm xuất hiện đầu tiên ở chỗ tiếp giáp giữa các đầu xương gãy, tuần tự từ đầu này sang đầu kia của ổ gãy cho đến khi hai đầu xương gãy được nối liền nhau. Can ở giai đoạn này rất mềm và dễ gãy.
- Hình thành can xương cứng: can xương mềm tiếp tục phát triển, các tế bào sụn cùng hệ thống sợi collagen lắng đọng calci tạo môi trường cho các tế bào gốc đi vào biến đổi thành các nguyên bào xương, các tế bào này biến đổi sụn đã khoáng hóa thành các bè xương cứng sắp xếp dọc theo các vi quản. Sự cốt hóa tạo thành các bè xương cứng đảm bảo nối liền ổ gãy vững chắc.
Giai đoạn sửa chữa hình thể can
Xương Havers thích hợp được định hướng thay thế can xương cứng (quá trình này kéo dài từ một đến vài năm, trả lại cho xương cấu trúc tổ chức học của nó). Dưới sự tác động của các lực cơ học tổ chức can xương tại đây có sự thay đổi về hình thể để thích hợp với chức năng của xương. Sự sửa chữa được thực hiện bởi các BMU (bone modelizing unit) gồm có các hủy cốt bào và tạo cốt bào và diễn ra theo một trình tự được lặp đi lặp lại.
Giai đoạn hồi phục hình thể xương như ban đầu
Kéo dài từ một đến nhiều năm. Hình thể xương phục hồi hoàn toàn ở trẻ em, nhưng ở người lớn không thể hồi phục như hình thể ban đầu.
Trên lâm sàng và X-quang, tương ứng với giai đoạn viêm và hình thành tổ chức hạt, biểu hiện bằng sưng, nóng, đỏ, đau, giảm dần sau 7 – 10 ngày, X-quang các đầu xương gãy vẫn sắc cạnh chưa có biến đổi gì. Tương ứng với giai đoạn hình thành can mềm, lâm sàng không còn cử động bất thường tại ổ gãy, X-quang các đầu gãy không còn sắc cạnh,
bắt đầu xuất hiện can cầu (can xương độ I), dần dần can xương phát triển tạo thành một cầu can nối liền hai đầu gãy, tuy nhiên, khe gãy vẫn còn rõ (can xương độ II). Tương ứng với giai đoạn can xương cứng, lâm sàng sờ thấy rõ khối can, không còn cử động bất thường, không còn đau tại ổ gãy, X-quang có hình ảnh khối can xương to chắc nối liền hai đầu gãy, không còn khe dãn cách (can xương độ III).
Quá trình phục hồi liên quan đến điều trị gãy xương
“Khái niệm kim cương”, được Giannoudis và cộng sự đưa ra năm 2007, nhằm mô tả những gì cần thiết để đạt được lành xương gãy, gồm ba yếu tố sinh học (khái niệm tam giác): các tế bào tạo xương, giàn giáo xương, các yếu tố tăng trưởng và bốn yếu tố ổn định cơ học. Nếu một trong số các yếu tố này thay đổi, sẽ đe dọa đến khả năng liền xương.
Gãy xương được điều trị bảo tồn và những người được điều trị bằng đinh nội tủy, nẹp bắc cầu và nhiều dụng cụ cố định bên ngoài dựa vào quá trình lành xương thứ phát. Sự ổn định tương đối được cung cấp bởi các thiết bị này khi cố gắng đạt được lành xương thứ phát. Những chỗ gãy này lành lại với sự hình thành mô sẹo và tiến triển qua các giai đoạn:
(1) giai đoạn viêm, (2) giai đoạn mô sẹo mềm, (3) giai đoạn mô sẹo cứng và (4) giai đoạn tái tạo. Chuyển động liên mảnh thường nằm trong khoảng từ 0,2 – 1 mm. Gãy xương được cố định vững chắc bằng nẹp vít dựa trên quá trình lành xương trực tiếp.
Sự ổn định tuyệt đối là cần thiết; chuyển động liên mảnh nhỏ hơn 0,15 mm, sức căng nhỏ hơn 2% và khoảng cách khe gãy nhỏ hơn 0,1 mm. Chữa lành tương tự như giai đoạn tái tạo của quá trình lành xương thứ cấp, với các tế bào hủy xương chuyển đổi xương dệt thành xương phiến. Trong nhiều trường hợp cố định bằng nẹp, khoảng trống khe gãy lớn hơn 0,1 mm và quá trình liền xương nguyên phát không xảy ra. Trong tình huống này, một kiểu chữa lành thứ ba xảy ra, chữa lành khoảng trống. Với chữa lành khoảng trống, sức căng vẫn nhỏ hơn 2%; tuy nhiên, các khoảng trống lên đến 1 mm được chấp nhận.
NGUYÊN NHÂN VÀ YẾU TỐ NGUY CƠ
Yếu tố chấn thương ban đầu
Có ảnh hưởng rất nhiều đến sự hình thành chậm liền và khớp giả như: gãy di lệch nhiều, gãy hở, mất đoạn xương, gãy nát vụn do chấn thương năng lượng cao, nhiễm trùng. Tỉ lệ chậm liền xương tăng cao cùng với mức độ nặng của gãy hở. Một yếu tố thường quyết định đến tỉ lệ liền xương là sự nguyên vẹn mạch nuôi dưỡng xương, đặc biệt đối với thân xương chày; sự phá hủy động mạch nuôi xương khi gãy di lệch nhiều hoặc phá hủy màng xương trong gãy hở độ II, III cũng làm tăng cao tỉ lệ khớp giả, chậm liền xương. Khi nghiên cứu 842 trường hợp khớp giả xương dài, Boyd, Lipinski và Wiley thấy rằng khớp giả thường gặp khi gãy hở, nhiễm trùng, gãy nhiều đoạn và mất mạch nuôi đoạn ở giữa, gãy phức tạp do chấn thương năng lượng lớn, nắn chỉnh không tốt, cố định không đảm bảo, bất động không đủ thời gian, nắn mở ổ gãy hoặc kéo dãn ổ gãy. Qua 814 trường hợp khớp giả, d’Aubigne cũng nhấn mạnh đến yếu tố nhiễm trùng như là nguyên nhân gây ra khớp giả. LaVelle nghiên cứu trên 300 trường hợp gãy xương chày điều trị bằng đinh nội tủy chỉ gặp 2% khớp giả và thường xảy ra trên bệnh nhân gãy mắt cá, mâm chày hoặc ổ cối cùng bên, không cho phép tì sớm.
Nguyên nhân về phía thầy thuốc
Thường do nắn chỉnh ổ gãy không tốt, bất động ổ gãy không được vững chắc, trong quá trình phẫu thuật làm mất khối máu tụ, gây tổn thương thêm mạch máu nuôi dưỡng xương hay bóc tách, phá hủy màng xương nhiều. Một nguyên nhân khác cũng thường thấy là thầy thuốc theo dõi, điều trị sau chấn thương không đúng chỉ định như bỏ bột quá sớm hoặc cho bệnh nhân tì quá muộn. Heppenstall, Brighton, Esterhai và Muller nghiên cứu trên 185 trường hợp khớp giả xương chày thấy rằng 92,4% có thời gian tì ban đầu muộn trên 6 tuần.
Những yếu tố liên quan đến bệnh nhân
Tình trạng suy dinh dưỡng, chuyển hóa kém của bệnh nhân. Hút thuốc lá cùng với lượng nicotin hấp thụ gây ra tác dụng tiêu cực đối với quá trình liền xương được thấy cả trên lâm sàng và thực nghiệm. Một số bệnh lý toàn thân có thể ảnh hưởng như giảm miễn dịch, lao phổi, đái tháo đường. Việc không tuân thủ đúng chỉ định điều trị cũng góp phần tăng tỉ lệ khớp giả, chậm liền xương như bệnh nhân tự tháo bỏ bột, đi lại sớm khi can chưa đủ vững.
PHÂN LOẠI KHỚP GIẢ
Về phương diện tổ chức học
Khớp giả chặt hay còn gọi khớp giả xơ sợi, là loại khớp giả mà hai đầu xương gãy được nối với nhau bằng tổ chức xơ sợi: khe dãn cách giữa hai đầu gãy thường nhỏ nên độ di động ít.
Khớp giả thực thụ: hai đầu xương gãy tạo thành một khớp gần giống khớp thật. Xung quanh ổ khớp giả được bao bọc bởi một bao sợi gần giống bao khớp, bên trong chứa một chất dính giống như hoạt dịch khớp. Loại khớp giả này biên độ vận động thường rộng rãi.
Khớp giả mất đoạn xương: hai đầu xương gãy có một khoảng dãn cách lớn từ 2 cm trở lên do mảnh xương vỡ bị văng mất, hoặc bị lấy bỏ trong khi phẫu thuật.
Về phương diện vi khuẩn học
Khớp giả vô trùng. Khớp giả nhiễm trùng.
Về phương diện phần mềm tại ổ khớp giả
Khớp giả có phần mềm bình thường.
Khớp giả được che phủ bởi phần mềm xấu, sẹo loét, dính, …
Về phương diện di lệch
Khớp giả không di lệch. Khớp giả có di lệch.
Phân loại X-quang
Tùy theo mức độ phát triển của đầu xương, Judet và sau đó là Muller chia khớp giả nói chung thành hai loại chính: loại phì đại và loại teo đét.
- Khớp giả phì đại hay tăng sinh mạch (hypertrophic or hypervascular): là khớp giả có khả năng phản ứng sinh học. Nghiên cứu dẫn nhập Strontium 85 ở kiểu khớp giả phì đại này cho thấy giàu mạch máu ở đầu xương gãy. Khớp giả phì đại này còn chia ra thêm ba phân thể (Hình 4.2):
- Khớp giả thể chân voi (Elephant foot non-union)
- Khớp giả thể móng ngựa (Horse foot non-union)
- Khớp giả thể phì đại ít (Oligotrophic non-union).

Hình 4.1. Khớp giả phì đại (Nguồn: Ravi Varma, Ravi Kiran. Non-union, 2017)
- Khớp giả thể teo đét hay vô mạch (atrophy or avascular): là khớp giả trơ hay không có khả năng phản ứng sinh học. Dẫn nhập Strontium 85 ở loại khớp giả teo đét này cho thấy mạch máu ở đầu xương gãy nghèo nàn. Khớp giả teo này còn chia ra thêm bốn phân thể (Hình 4.2):
- Khớp giả có mảnh thứ 3 chéo xoắn (Torsion wedge non-union)
- Khớp giả kiểu gãy nát (Communited non-union)
- Khớp giả khuyết xương (Defect non-union)
- Khớp giả thể teo (Atrophic non-union).
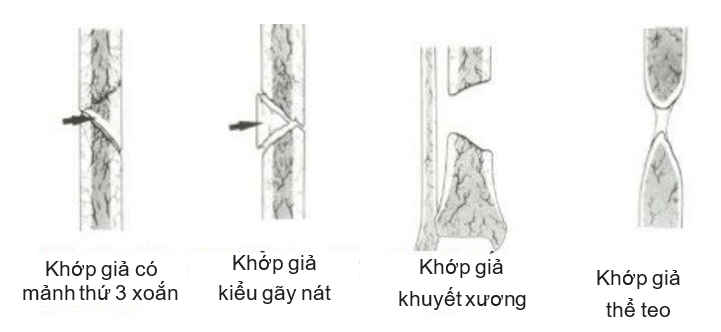
Hình 4.2. Khớp giả teo đét (Nguồn: Ravi Varma, Ravi Kiran. Non-union, 2017)
LÂM SÀNG VÀ HÌNH ẢNH HỌC
Lâm sàng
Đối với các ổ gãy không có kết hợp xương bên trong:
- Thông thường ít nhiều còn đau tại ổ khớp giả
- Còn cử động bất thường
- Giảm cơ năng chi thể.
Đối với các ổ gãy đã được kết hợp xương có thể thấy còn đau và ít nhiều giảm cơ năng chi thể.
X-quang
Còn khe dãn cách giữa hai đầu xương gãy. Ống tủy bị bít, đầu gãy có một lớp viền xương đặc xơ kết (selerose). Tùy theo loại khớp giả mà lớp viền xương này dày hay mỏng. Các đầu gãy có thể có hình teo nhọn, hình chày cối, hoặc bề rộng như chân voi.
Chậm liền xương thì hình ảnh X-quang đơn thuần là còn khe dãn cách nhưng các đầu xương chưa bị xơ kết.
CHẨN ĐOÁN
Chậm liền xương
Đến thời gian liền xương mà vẫn còn các dấu hiệu sau:
- Sưng nề tại ổ gãy
- Đau chói khi ấn hoặc khi cho chi gãy hoạt động
- Cử động bất thường
- X-quang: còn khe sáng giữa hai đầu gãy.
Khớp giả
Quá hai lần thời gian liền xương:
- Còn dấu hiệu mất cơ năng
- Hoàn toàn hết đau khi ấn hoặc khi vận động chi gãy
- Cử động bất thường vẫn còn
- X-quang: hai đầu gãy vẫn còn dãn cách, các đầu gãy xơ hóa.
ĐIỀU TRỊ KHỚP GIẢ
Nguyên tắc chung
Tạo sự tiếp xúc của hai đầu gãy, tăng cường cố định để giúp phục hồi quá trình liền xương bình thường.
Phát hiện và loại bỏ các yếu tố cản trở sự liền xương.
Tạo điều kiện để mạch máu phát triển và thâm nhập vào ổ gãy, cung cấp thêm nguyên liệu sinh xương.
Nâng cao thể trạng chung cho bệnh nhân chống các rối loạn thiểu dưỡng.
Các biện pháp điều trị
Chậm liền xương
Tăng cường bất động, cố định ổ gãy với thời gian lâu hơn.
Ghép xương theo phương pháp Phemister: đặt các mảnh xương ghép xốp hoặc cứng vào dưới cốt mạc bắc cầu hai đầu gãy.
Khoan xương theo kiểu Beck: dùng đinh Kirschner khoan nhiều lỗ qua các đầu gãy.
Khớp giả
Khớp giả chặt: ghép xương theo phương pháp Phemister, Matti, hoặc kết xương căng dãn và nén ép bằng khung cố định ngoài.
Khớp giả xơ kết đông đặc: làm tươi lại các đầu gãy (đục bỏ các phần xương xơ kết, khoan thông ống tủy) rồi kết xương kim loại ghép xương hoặc bóc vỏ xương theo phương pháp của Judet. R (decortication).
Với các khớp giả mất đoạn xương dài có thể dùng phương pháp kết xương hai ổ (một ổ căng dãn và một ổ nén ép) hoặc ghép xương có cuống mạch nuôi bằng kĩ thuật vi phẫu, hoặc kết ghép xương theo các kĩ thuật kinh điển.
Với các ổ khớp giả nhiễm trùng: sau khi loại bỏ tổ chức viêm hoại tử và mảnh xương chết tại ổ khớp giả có thể tiến hành kết xương hai ổ hoặc ghép xương có cuống mạch nuôi.
Các phương pháp ghép xương và sinh học
- Ghép xương tự thân: được coi là tiêu chuẩn vàng trong điều trị khớp giả, đem lại tỉ lệ liền xương cao 80 – 90%. Mảnh ghép mào chậu có chứa đầy đủ các yếu tố cần thiết như 15% nguyên bào xương còn sống và các dòng tế bào trung mô khác, mặt khác cung cấp ngay các nguyên liệu tạo xương nên có khả năng tạo xương mới từ ngay sau ghép. Tuy nhiên phương pháp này có hạn chế bởi số lượng và các phiền toái tại vùng lấy xương ghép.
- Ghép tủy xương và tế bào gốc tủy xương tự thân: chứa nhiều tế bào gốc có khả năng biến đổi tạo các nguyên bào xương. Khả năng này đã được nhiều tác giả áp dụng để tăng cường đặc tính sinh xương của xương ghép bằng cách trộn xương ghép với tủy xương lấy được trong quá trình phẫu thuật. Hernigou và cộng sự (2005) báo cáo 60 trường hợp khớp giả thân xương chày được ghép tủy xương tự thân có sử dụng máy ly tâm để tăng số lượng và độ tập trung tế bào gốc được ghép, tỉ lệ liền xương đạt 95%, cho thấy đây là một phương pháp ít xâm lấn, đơn giản và hiệu quả.
- Các phương pháp kích thích sinh học: nhìn chung còn đang trong quá trình nghiên cứu và thử nghiệm, một số phương pháp như: tiểu cầu – yếu tố kích thích tăng trưởng tự thân, yếu tố tăng trưởng và biệt hóa 5 (growth and differentiation factor-5), sóng siêu âm tần số thấp.
- Ghép xương đồng loại: phương pháp ngày càng được áp dụng nhiều do có nhiều ưu điểm như: mảnh ghép kích thước lớn, nhiều hình dạng, vị trí khác nhau, không có biến chứng vùng lấy xương, cung cấp vật liệu cho quá trình tái tạo xương. Nhược điểm là chỉ cung cấp vật liệu chứ không tham gia quá trình tái tạo xương, phụ thuộc kỹ thuật và trang thiết bị, nguy cơ nhiễm trùng cao do thải ghép.
- Ghép các dẫn chất tạo xương: gốm và hydroxyapatite, collagen, chế phẩm từ san hô, beta-tricalcium phosphate. Chỉ có tác dụng phụ trợ cung cấp vật liệu cho quá trình tạo xương nên không thể dùng đơn lẻ và còn đang trong nghiên cứu.
Điều trị khớp giả nhiễm trùng
Xem xét cân nhắc khi điều trị khớp giả nhiễm trùng. Theo cổ điển, hai cách tiếp cận điều trị hoàn toàn khác nhau đã được sử dụng phổ biến nhất cho vấn đề khó khăn này. Đầu tiên là phương pháp tiêu chuẩn, hoặc cổ điển, được sử dụng trong nhiều thập kỷ. Thứ hai là phương pháp chủ động. Một phần hoặc toàn bộ trong số các phương pháp này có thể được thực hiện, tùy thuộc vào bệnh nhân nhất định và đánh giá của bác sĩ phẫu thuật. Cả hai được mô tả riêng biệt, nhưng bác sĩ phẫu thuật thường chỉ áp dụng mỗi phương pháp một phần trên một bệnh nhân. Phương pháp Ilizarov là một phương pháp khác để điều trị các khớp giả nhiễm trùng có những điểm tương đồng với các phương pháp tiêu chuẩn và phương pháp hoạt động. Tình trạng liên quan đến xương (tủy xương, bề mặt, khu trú và lan tỏa) và khả năng của cơ thể bệnh nhân giúp bác sĩ phẫu thuật quyết định khả năng chữa lành xương bị nhiễm trùng. Tiêu chuẩn vàng để chẩn đoán nhiễm trùng là cấy trực tiếp nhiều lần tại vị trí gãy xương (không phải da hoặc đường rò). Tuy nhiên, một báo cáo gần đây đã đặt câu hỏi về độ nhạy của các mẫu cấy trong việc chẩn đoán nhiễm trùng trong điều trị không lành xương.
Điều trị tiêu chuẩn:
- Mục tiêu của phương pháp này là biến một khớp giả nhiễm trùng và rò thành một khớp giả không rò trong vài tháng và thúc đẩy sự chữa lành của khớp giả bằng cách ghép xương. Phương pháp điều trị này thường đòi hỏi một thời gian dài và phẫu thuật nhiều lần. Cắt lọc được thực hiện với việc loại bỏ tất cả các vật liệu lạ, bị nhiễm trùng hoặc bị hư hại để tạo ra một giường mạch máu. Tại thời điểm này, việc cung cấp một số yếu tố ổn định được xem xét với mức độ phù hợp do nhóm phẫu thuật thẩm mỹ cung cấp. Nhiễm trùng có thể được kiểm soát dễ dàng hơn khi sử dụng mô mềm, mạch máu khỏe mạnh để che chỗ gãy, đặc biệt với các trường hợp khớp giả của xương chày. Cố định bên ngoài ban đầu có thể là thích hợp nhất. Thuốc kháng sinh được sử dụng qua đường tiêm và dựa trên cấy khuẩn trong phẫu thuật. Việc ghép xương được hoãn lại cho đến khi các mô mềm đã hoàn toàn lành lặn và trở nên ổn định. Ở một số bệnh nhân, chỗ gãy có thể lành xương và việc ghép xương trở nên không cần thiết.
- Khi nhiễm trùng hoạt động chủ yếu trong các mô mềm hoặc xung quanh các mô, nguy cơ tái kích hoạt nó bằng phẫu thuật sẽ ít hơn nhiều so với khi nó đã liên quan đến vỏ xương và ống tủy. Khi nhiễm trùng kéo dài và phá hủy, tất cả các cấu trúc xung quanh được cho là đã bị xâm nhập sâu và có khả năng trở thành nhiễm trùng không hoạt động. Vi khuẩn có thể nằm im trong nhiều năm, chỉ hoạt động trở lại sau phẫu thuật hoặc một số chấn thương khác. Mối nguy hiểm này tiềm ẩn trong việc xử lý khớp giả nhiễm trùng và phải được chấp nhận. Việc sử dụng thuốc kháng sinh trước và sau khi phẫu thuật đã làm giảm nguy cơ vì chúng thường có thể kiểm soát nhiễm trùng trong giới hạn của một vùng mạch máu, nhưng chúng không thể khử trùng một vùng vô mạch mà chúng không thể xâm nhập. Các phẫu thuật tái tạo thường nên được trì hoãn cho đến ít nhất 6 tháng sau khi tất cả các dấu hiệu nhiễm trùng đã biến mất.
Điều trị chủ động:
- Mục tiêu của phương pháp chủ động là sớm có được sự lành xương và rút ngắn thời gian dưỡng bệnh và bảo tồn vận động ở các khớp lân cận. Judet và Patel và Weber và Cech đã mô tả phương pháp này, và phần lớn nội dung sau đây được trích từ báo cáo của họ.
- Bước đầu tiên là khôi phục tính liên tục của xương. Điều này được ưu tiên tuyệt đối so với điều trị nhiễm trùng. Khớp giả lộ ra ngoài qua sẹo cũ và các đường rò. Các đầu của các mảnh gãy được bóc vỏ tới dưới màng xương, tạo thành nhiều mảnh xương nhỏ; bất kỳ mảnh ghép nào bị tách ra sẽ bị loại bỏ. Tiếp theo, tất cả các mô mềm và xương bị nhiễm trùng và bị hư hại sẽ được loại bỏ. Sau đó, các mảnh được căn chỉnh và ổn định, thường bằng thiết bị cố định bên ngoài. Lực nén được áp dụng trên khớp giả nếu có thể. Có thể cấy ghép xương xốp tự thân. Cố định bên trong bằng nẹp chỉ được sử dụng khi đường rò đã bít và khi đó phương pháp tiếp cận cách xa khu vực đường rò cũ hoặc khi không thể cố định bằng phương pháp nào khác và nhiễm trùng nhẹ. Khi chỗ gãy đã được cố định chắc chắn bằng một nẹp hoặc đinh nội tủy, việc cố định không bị xáo trộn và thao tác được thực hiện như mô tả ngoại trừ việc bóc vỏ xương được bỏ qua khi đã dùng đinh nội tủy. Vết thương sau đó được đóng lại và dùng kháng sinh toàn thân dựa trên cấy khuẩn trong phẫu thuật.
- Nếu cần thiết cho sự lành xương, bóc vỏ xương thì hai có hoặc không có bổ sung các xương ghép tự thân được thực hiện. Sau khi khớp giả đã lành, bất kỳ phần hư hại nào còn sót lại sẽ được loại bỏ và ghép da bán dày được áp dụng cho bất kỳ khiếm khuyết nào còn lại trên da. Các kết quả khả quan đã được báo cáo với phương pháp điều trị có hoặc không có xương ghép tự thân, với tỉ lệ thành công từ 83% đến 98%.
Giường kháng sinh polymethyl methacrylate:
- Tấm polymethyl methacrylate (PMMA) được ngâm tẩm kháng sinh có thể được sử dụng để điều trị các khớp giả nhiễm trùng. Thonse và Conway nhận thấy rằng xi măng Palacos (Zimmer, Warsaw, IN) có khả năng thấm cao hơn so với Simplex (Stryker, Mahwah, NJ). Các kháng sinh bền nhiệt, chẳng hạn như tobramycin và gentamicin, có thể được trộn với PMMA và sử dụng tại chỗ để đạt được 200 lần nồng độ kháng sinh khi tiêm tĩnh mạch. Một nghiên cứu đã chỉ ra rằng việc sử dụng các tấm PMMA có tẩm kháng sinh kết hợp với kháng khuẩn trong việc quản lý các khớp giả nhiễm trùng là có hiệu quả hơn trong điều trị so với kháng sinh đường tiêm. Vị trí của miếng đệm PMMA là một lựa chọn khác có khả năng cung cấp một số ổn định trong tình huống có khuyết xương. Phản ứng của cơ thể với các tấm PMMA hoặc miếng đệm để lại một màng hoạt tính sinh học, màng Masquelet. Việc sử dụng xương xốp ghép để cung cấp kháng sinh đến các vị trí không bị nhiễm trùng đã được mô tả ở một số ít bệnh nhân với kết quả khả quan; tuy nhiên, tỉ lệ tối ưu của kháng sinh so với xương xốp không được biết.
KẾT LUẬN
Quá trình liền xương là một quá trình phức tạp liên quan tới nhiều yếu tố. Việc hiểu biết thấu đáo về quá trình liền xương và liền mảnh ghép là vô cùng quan trọng trong thực hành lâm sàng giúp người bác sỹ điều trị có những điều chỉnh phù hợp để đem lại kết quả liền xương tối ưu cho bệnh nhân.
Việc lựa chọn phương pháp điều trị tùy thuộc vào nhiều yếu tố như tình trạng bệnh, điều kiện thực tế kinh nghiệm và trang thiết bị từng nơi. Dù có nhiều phương pháp khác nhưng ghép xương tự thân với mảnh ghép mào chậu vẫn là tiêu chuẩn vàng trong điều trị chậm liền và khớp giả.
Trong những năm gần đây nghiên cứu về tế bào gốc được quan tâm nhiều và đạt được những kết quả đầy hứa hẹn trong nghiên cứu y sinh học nhờ vào khả năng sử dụng những tế bào này để tạo ra tế bào thay thế tế bào bị tổn thương. Phương pháp ghép tủy xương tự thân có sử dụng máy ly tâm để tăng số lượng và độ tập trung tế bào gốc được ghép có tỉ lệ liền xương đạt 95%, cho thấy đây là một phương pháp ít xâm lấn, đơn giản và hiệu quả.





bài viết rất hay ạ
Dạ. bài viết rất hay
Cảm ơn thầy nhiều ạ