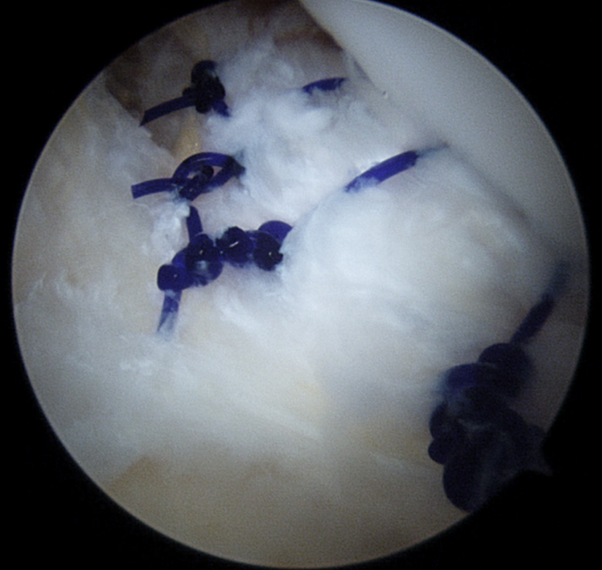
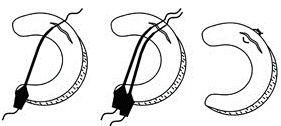
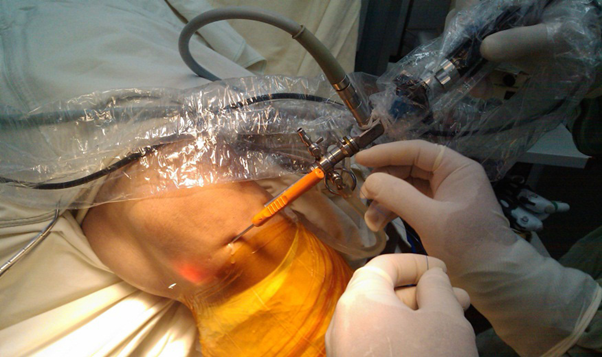
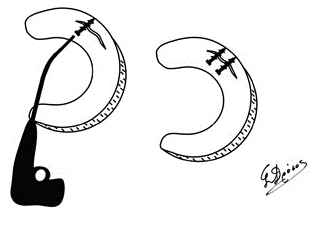
TIẾNG VIỆT
1.Nguyễn Tiến Bình và cộng sự (2000). “Kết quả bước đầu ứng dụng kỹ thuật nội soi trong chẩn đoán và điều trị những thương tổn của khớp gối tại Bệnh viện Trung ương Quân đội 108”, Tạp chí thông tin Y học, tr.218–221.
2. Nguyễn Quốc Dũng (2012). Nghiên cứu hình thái tổn thương sụn chêm khớp gối và đánh giá kết quả điều trị bằng phẫu thuật nội soi, Luận án tiến sĩ y học, Học viện Quân y.
3. Nguyễn Quốc Dũng, Nguyễn Năng Giỏi, Nguyễn Tiến Bình (2003). “Kết quả phẫu thuật cắt một phần sụn chêm khớp gối qua nội soi”, Y học Việt Nam số đặc biệt, tr.69–
4. Trương Kim Hùng (2009). “Nghiên cứu hình thái tổn thương sụn chêm khớp gối qua nội soi”, Tạp chí Y học Quân sự, (34), tr.159–162.
5. Nguyễn Mạnh Khánh, Nguyễn Văn Thạch, Ngô Văn Toàn (2004). “Thương tổn sụn chêm do chấn thương qua nội soi khớp gối”, Tạp chí ngoại khoa. số 2, tr.38–41.
6. Phạm Chí Lăng, Trương Chí Hữu, Nguyễn Văn Quang (2000). “Phẫu thuật cắt một phần sụn chêm qua nội soi trong điều trị rách sụn chêm. khớp gối do chấn thương”, Tạp chí Y học TP HCM, chuyên đề Chấn thương chỉnh hình. Số 4, tập 4, tr.222–227.
7. Trịnh Đức Thọ, Phạm Ngọc Nhữ (2003). “Nhận xét điều trị thương tổn sụn chêm khớp gối qua 35 trường hợp phẫu thuật nội soi khớp”, Tạp chí Y học Việt Nam, (292),tr.295–300.
8. Võ Thành Toàn (2008). “Đặc điểm lâm sàng và kết quả phẫu thuật nội soi điều trị 100 trường hợp rách sụn chêm”, Tạp chí Ngoại khoa, (2), tr.19–24.
9. Võ Thành Toàn (2010). “Đặc điểm lâm sàng và kết quả phẫu thuật nội soi tái tạo bằng gân cơ thon và cơ bán gân tự thân trong đứt dây chằng chéo trước”, Tạp chí Thông tin Y dược, (11), tr.28–32.
10. Võ Thành Toàn (2011). “Nghiên cứu tổn thương sụn chêm do chấn thương qua nội soi khớp gối”, Tạp chí Thông tin Y dược, (11), tr.37–40.
11. Võ Thành Toàn (2011). “Đánh giá kết quả nội soi khâu rách sụn chêm khớp gối trong chấn thương”, Y học thực hành, (798/12), tr.78–80.
12. Võ Thành Toàn (2012). “Nghiên cứu tổn thương sụn chêm do chấn thương qua nội soi khớp gối trên bệnh nhân trẻ tuổi”, Y học TP. HCM, (16/1), tr.226–230.
13. Võ Thành Toàn (2012). “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng rách sụn chêm do chấn thương”, Y học TP.HCM, (16/1), tr.236–239.
14. Võ Thành Toàn (2012). “Đánh giá kết quả nội soi khâu rách sụn chêm khớp gối trong chấn thương”, Y học TP.HCM, (16/1), tr.240–243.
15. Võ Thành Toàn (2012). “Kết quả phẫu thuật nội soi tái tạo dây chằng chéo trước bằng gân cơ mác dài tự thân”, Y học TP. HCM, (16/4), tr.83–86.
16. Võ Thành Toàn (2012). “Đánh giá kết quả nội soi khâurách sụn chêm bằng kỹ thuật từ ngoài vào trong do chấn thương”, Y học TP. HCM, (16/4), tr.87–92.
17. Võ Thành Toàn (2012). “Đánh giá độ phù hợp thương tổn sụn chêm do chấn thương trên cộng hưởng từ và nội soi”, Y học TP. HCM, (16/4), tr.93–95.
18. Võ Thành Toàn (2012). “Nghiên cứu đặc điểm lâm sàng rách sụn chêm do chấn thương”, Tạp chí Thông tin Y dược, (5), tr.33–35.
19. Võ Thành Toàn (2012). “Phẫu thuật nội soi khâu rách sụn chêm do chấn thương trên bệnh nhân trẻ tuổi”, Tạp chí Thông tin Y dược, (12), tr.9–13.
20. Võ Thành Toàn (2014). “Đánh giá kết quả khâu rách sụn chêm bằng kỹ thuật hoàn toàn bên trong qua nội soi”, Tạp chí Chấn thương chỉnh hình Việt Nam, tr.123–126.
21. Võ Thành Toàn (2014). “Nghiên cứu điều trị rách sụn chêm do chấn thương bằng khâu nội soi”, Học viện Quân Y Hà Nội.
22. Võ Thành Toàn (2015). “Đánh giá kết quả phẫu thuật nội soi khâu rách sụn chêm do chấn thương”, Y học TP.HCM, (19/5), tr.156–159.
23. Võ Thành Toàn (2019). “Khảo sát tổn thương dây chằng khớp gối đi kèm gãy mâm chày”, Tạp chí Y học Việt Nam (483/2), tr.164–167.
24. Võ Thành Toàn (2019). “Đánh giá các yếu tố ảnh hưởng chất lượng cuộc sống của người bệnh phẫu thuật khớp gối tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Nam, (477/1), tr.97–99.
25. Võ Thành Toàn (2019). “Đánh giá chất lượng cuộc sống của người bệnh phẫu thuật khớp gối tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Nam, (477/2), tr.44–46.
26. Võ Thành Toàn (2019). “Đặc điểm dịch tễ lâm sàng bệnh nhân phẫu thuật khớp gối tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Nam, (477/2), tr.98–100.
27. Võ Thành Toàn (2020). “Kết quả phẫu thuật nội soi tái tạo đồng thời dây chằng chéo trước và chéo sau tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Nam, (487/1,2), tr.76–80.
28. Võ Thành Toàn (2020). “Đánh giá kết quả phẫu thuật nội soi tái tạo dây chằng chéo trước bằng kỹ thuật All– inside tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Male, (487/1,2), tr.112–115.
29. Võ Thành Toàn (2020). “Thoái hóa khớp”, Giáo trình Lão khoa đại cương, Nhà xuất bản Y học, tr.173–186.
30. Võ Thành Toàn (2020). “Kết quả phẫu thuật đồng thời dây chằng chéo trước và dây chằng bên trong tại Bệnh viện Thống Nhất”, Tạp chí Y học Việt Nam, (488/1),tr.209–212.
31. Võ Thành Toàn (2020). “Nghiên cứu đặc điểm hình ảnh cộng hưởng từ bệnh nhân đứt dây chằng chéo trước”, Tạp chí Y học Việt Nam, (489/2), tr.234–236.
32. Võ Thành Toàn (2020). “Nghiên cứu đặc điểm lâm sàng của bệnh nhân đứt dây chằng chéo trước”, Tạp chí Y học Việt Nam, (489/2), tr.252–256.
33. Võ Thành Toàn (2021). “Gãy xương chi dưới”, Giáo trình Chấn thương Chỉnh hình, Nhà xuất bản Đại học Quốc gia Thành phố Hồ Chí Minh, tr.55–69.
34. Võ Thành Toàn (2021). “Nội soi khớp cơ bản”, Giáo trình Chấn thương Chỉnh hình, Nhà xuất bản Đại học Quốc Gia Thành phố Hồ Chí Minh, tr.211–239.
35. Võ Thành Toàn (2021). “Tổn thương dây chằng bên”, Giáo trình Chấn thương Chỉnh hình, Nhà xuất bản Đại học Quốc gia Thành phố Hồ Chí Minh, tr.261–264.
36. Võ Thành Toàn (2021). “Tổn thương dây chằng chéo”, Giáo trình Chấn thương Chỉnh hình, Nhà xuất bản Đại học Quốc gia Thành phố Hồ Chí Minh, tr.265–262.
37. Võ Thành Toàn (2021). “Tổn thương sụn chêm khớp gối”, Giáo trình Chấn thương Chỉnh hình, Nhà xuất bản Đại học Quốc gia Thành phố Hồ Chí Minh, tr.273–278.
38. Lê Anh Việt (2004). “Phẫu thuật nội soi khớp gối”, Tạp chí Y học thực hành. Số 5, tr.12–14.
TIẾNG ANH
39. Adam M.E.H.Muir (1981). “The glycoaminoglycans of canie menisci”, Biomech J, (197), pp.385–389
40. Ahn J.H., Yoo J.C., Lee S.H., Lee Y.S., Ha H.C., (2008).
“Arthroscopic partial meniscectomy with repair of the peripheral tear for symptomatic discoid lateral meniscus in children:
results of minimum 2 years of follow–up”, Arthroscopy. Aug; 24(8), pp.888–898.
41. Anderson L., Shapter O., Watts M., Logan M., Risebury M., Duffy D., Myers P. (2010). “Repair of radial tears and posterior horn detachments of the lateral meniscus: minimum 2–year follow–up.”,
Arthroscopy, Dec;26(12), pp.1625–1632.
42. Apley A.G. (1947). “The diagnosis of meniscus injuries”, J. Bone Jt. Surg., (29), pp.78.
43. Arnoczky S.P. Waren R.F. (1983). “The microvasculatature of the meniscus and its response to injury”, Amer. J. Sports Med, (11), pp.131.
44. Baratz M.E. (1986). “Meniscal tear: The effect of meniscectomy and of repair on intracticular contact ares and dtress in human knee”, Amer. J. Sports Med, (41), pp.270.
45. Beargstrom R., Lysholm J., Hamberg P., Gillquist J., (1984). “Comparision of open and endoscopic meniscectomy”, Clin Orthop.,. 184, pp.133–36.
46. Beaupre A. R., Guidouin R., Choukroun R., Garneau H. E., (1986). “Knee menisci. Correlation between moicro structure and biomechanics”, Clin. Orthop., (124),pp.72–75.
47. Benedetto K.P., Kunzel K.H., Glotzer W., Gaber O., (1985). “Meniscus, morphologis chegrundlagen for reflexiation”, Acta. Anat, (124), pp.88–92.
48. Bryant D. Litchfield R. Dill J., Amendola A.,Giffin R., Fowler P., Kirkley A., (2007). “Effectiveness of bioabsorbable arrows compared with inside–out
suturing for vertical, reparable meniscal lesions: a randomized clinical trial”, Am J Sports Med. Jun;. 35(6), pp.889–896.
49. Bullogh P., Goodfellow J. (1968), “The significance of The fine suture of Articular cartilage”, The J. Bone and Joint Surg., 50–B, (4), pp.852–857.
50. Bullogh P.G., Murphy A.M., Munuera J., Weinstein (1970). “The strength of the menisci of the knee as it relates to their fine structure”, The J. bone and Joint Surg. 52–B, (3), pp.123–125.
51. Burke D.L., Miler J. Ahmed A.M., (1978). “A biomechanical study of partial and total meniscestomy of the knee”, Proc. Orthop. Res. Soc. (24), pp.91.
52. Burns T.C., Svoboda S.J., Giuliani J.R., Owens B.D., (2011). “Meniscus repair and transplantation techniques.”, J Knee Surg.,. Sep; 24(3), pp.167–174.
53. Caldwell G.L., Fu F.H., Answorth A.A., (1994). “Functional anatomy and biomechanics of the meniscus”, Oper Tech Sports Med, (2), pp.152–163.
54. Cassells S.W. (1971). “Arthroscopy of the knee joint”, J. Bone J. Surg., 53–A, pp.287–98.
55. Choi N.H., Son K.M., Kim T.H., Victoroff B.N., (2010).
“Meniscal repair for radial tears of the midbody of the lateral meniscus”, Am J Sports Med. 38(12), pp.2472–2476.
56. Choi N.H. Victoroff B.N., Kim T.H. (2009). “Comparison of arthroscopic medial meniscal suture repair techniques: inside–out versus all–inside repair”, Am J. Sports Med.,. Nov; 37(11), pp.2144–2150.
57. Dandy D.J. (1978). “Early results of closed partial meniscectomy”, Brith J. Med., 1, pp.1099–1101.
58. Dandy D.J. Jackson R. W. (1975). “The Diagnosis of Problems after Meniscectomy”, The j. bone and Joint Surg, . 57–B(3), pp.349–52.
59. David Sisk T. (1999). General principles of arthroscopy–Campbell’ operative orthopaedics.
60. De Haven K.E. (1990). The role of the meniscus in Articular cartilage amd knee joint function: Basis science and arthroscopy, Ed by Ewing JW, ed, New York, USA, Raven Press, pp.103–115.
61. De Palma A.F. (1957). “Diseasis of the Knee”, Management in the Medicine an Surgery. Lippincott, Philadelphia.
62. Del Pizzo W., Fox J.M. (1990). “Results of arthroscopic meniscectomy”, Clin sports medicine,. 9, pp.633–39.
63. Fabricant P.D., Jokl P. (2007). “Surgical Outcomes after Arthroscopic Partial meniscectomy”, Journal of The American Academy of Orthopaedic Surgeons. 15(11), pp.647–53.
64. FaunO P. Nielsen A.B. (1992). “Arthroscopic Partial Meniscectomy”, The j. bone and Joint Surg,. 30–B(4), pp.664–70.
65. Feng H. Geng X.S. Hong L., Zhang H., Wang X.S., Jiang X.Y., (2008). “Second–look arthroscopic evaluation of bucket–handle meniscus tear repairs with anterior cruciate ligament reconstruction: 67 consecutive cases”, Arthroscopy. Dec; 24(12), pp.1358–1366.
66. Ferkel Et Al R.D. (1985). “Arthroscopic Partial Meniscectomy: A Long–Term Follow–up”, The Journal of Arthroscpoic and Related surgery,. 8(3), pp.345–49.
67. Fick R. (1911). “Handbook: anatomy and mechical of meniscus”, Fischer Jena, pp.52–67.
68. Gillquist J., Lysholm J., Hamberg P. (1982). “Endoscopic Partial and Total Meniscectomy”, Acta Orthop. Scand.,. 53, pp.975–79.
69. Gillquist J., Oretrop N. (1982). “Arthroscopic Partial Meniscectomy–technique and longterm results”, Clin Orthop Relat Res, 167, pp.29–33.
70. Haklar U., Nalbantoglu U., Kocaoglu B., Tuzuner T., Guven O., (2008). “Arthroscopic repair of radial lateral meniscus [corrected] tear by double horizontal sutures with inside–outside technique”, Knee. Oct;15. 5, pp.355–359. Epub 2008 Aug 5.
71. Hamberg P. Gillquist J. Lysholm J. (1984), “A comparison between arthroscopic meniscectomy and modified open meniscectomy”, The j. bone and Joint Surg. (Br),. 66, pp.189–92.
72. Hehne H. J. Hauschild G. Riede U. N., Schlageter, (1981). “Tibofemorale flachapirtillen and subtotalen meniscectomy”, Z. Orthop, (119), p54.
73. Hoffelner T. Forstner R. Resch H., Michael M., Minnich B., Tauber M., (2011). “Arthroscopic all–inside meniscal repair–Does the meniscus heal? A clinical and radiological follow–up examination to verify meniscal healing using a 3–T MRI”, Skeletal Radio, Feb., 40, (2),pp.181–187.
74. Hoser C. Brown C. Fink C., Reichkendler M.,Hackl W., Bartlett J., (2001). “Long–term Results of arthroscopic partial lateral meniscectomy in knees without associated damage”, The j. bone and Joint Surg,. 83–B, pp.513–6.
75. Handoll H.G., Howell J. R. (2006). “Surgical treatment for meniscal injuries of the knee in adults”, Published by John Wiley and Sons, Ltd.
76. C. Hulet, H. Pereira, Peretti, G., Denti, M. (Eds.), (2016). Surgery of the Meniscus, Centre Médical, ed, Luxembourg.
77. Install J.N., Koob T.J., Gordzinsky A.J., Albert M. L., Eyre D.R., (1984). “Surgery of the knee”, Churchill Livingstone, New York.
78. Johnson L.L. (1986). “Arthroscopic surgery: principle and practice”, 3rded, Mosby, Saint Louis.
79. Jones R.R. Reisch J.S. Smith E.C. (1978). “Effects of Medial Meniscectomy in Patiens older than Forty years”, The J. bone and Joint Surg. 60–A, pp.783–86.
80. Kamimura T. Kimura M. (2011). “Repair of horizontal meniscal cleavage tears with exogenous fibrin clots”, Knee Surg Sports Traumatol Arthrosc. Jul; 19(7), pp.1154 –1157.
81. Konan S., Haddad F.S (2010). “Outcomes of meniscal preservation using all–inside meniscus repair devices”, Clin Orthop Relat Res. May, 468(5), pp.1209–1213.
82. Likes R. L., Aros B.C., Julka A., Pedroza A.D., Kaeding C.C., Jones G.L., Flanigan D.C., (2011), “Meniscal repair with the MaxFire device: a cadaveric study”, Orthop Surg., Nov. 3(4), pp.259–264.
83. Lysholm J., Gillquist J. (1981). “Endoscopic meniscectomy”, Intern Orthop,. 5, pp.265–70.
84. Lysholm J., Gillquist J. (1983). “Arthroscopic meniscectomy in athletes”, Am. J. Sports Med,. 11, pp.436–
85. Mac Muray T.P. (1942). “The semilunar cartilage”, Brith J. Surg., (29), pp.407.
86. Martens M.A., Heyman E., Backaert M., Mulier J. C., (1986). “Partial arthroscopic meniscectomy versus total open meniscectomy”, Arch Orthp Trauma surg.,. 105 (1), pp.31.
87. Martens M. A. Heyman E. Backaert M., Mulier J. C., (1986). “Partial Arthroscopic Meniscectomy Versus Total Open Meniscectomy”, Orthopaedic and Traumatiac
88. McNicol D. Roughley P. J. (1980). “Extraction and charaterisation of proteoglycan from human meniscus”, Biochem J., (185), pp.705.
89. Mihov K. Muradov A. Mazneikov Hr. (2005). “All–in technique–alternative in Treatment of the meniscal tear”, Journal of IMAB–Annal Proceding (Scientific Papers), book 1, pp.7–10.
90. Molina H.E. Rockbom P. Kartsson M.S. (2002). “Arthroscopic partial and total meniscectomy”, The Journal of Arthroscpoic and Related surgery,. 18, pp.183–89.
91. Muellner T. Schabus R. Weinstabl R. (1997). “The diagnosis of meniscal tears in athletes: a comparison of clinical and magnetic resonance imaging invertigation”, Am J Sports Med, (25), p7–12.
92. Nicholas S. J. Schachter A. K. Golant A., Lee S. J., (2009). “A new surgical technique for arthroscopic repair of the meniscus root tear”, Knee Surg Sports Traumatol Arthrosc,. Dec;17 (12), pp.1433–1436.
93. Northmore–Ball M.D. Jackson R.W. Dandy D.J. (1983). “Arthroscopic Open Partial and Total Meniscectomy”, The J. bone and Joint Surg,. 65–B(4), pp.400–404.
94. Noyes F.R. Chen R.C. Barber–Westin S.D. (2011). “Repair of complex and avascular meniscal tears and meniscal transplantation”, Instr Course Lect. 2011, 60, pp.415–437.
95. Patrick E. Bardana M.D. Davide D., Greis M.D., (2002). “Meniscal injury: Basic science and Evaluation”, J Am Acad Orthop Surg, (10), pp.168–176.
96. Pettrone F.A. (1982). “Meniscectomy: Arthrotomy vernus Arthroscopy”, Am J Sports Med, (10), pp.355–
97. Philippe Beufils MD (2010). The Meniscus, Department of Orthopaedic Surgery and Traumatology, Versailes Hospital, France.
98. Pollo F. E. Kane R. R. Jackson R. W., Chang H.M., Zhang J., Dieterichs C. P., Riedel S., (2004). “Sutureless avascular meniscal repair with a photoactive naphthalimide compound: a preliminary animal study”, Arthroscopy. Oct; 20(8), pp.824–830.
99. Randall Cooper Hayden Morris Kay Crossley (2001). “Acute knee injuries”, “Clinical sports Medecine”, Ed by the McGraw–Hill companie, pp.426–462.
100. A. J. Rao (2015), “The Meniscus–Deficient Knee: Biomechanics, Evaluation, and Treatment Options”, Orthop J Sports Med. 3(10).
101. Robert S. P. Richard K. N. Fan M. D. (2004). “Meniscal Lesions: Diagnosis and Treatment”, Medscape Orthopaedics & Sports Medicine. 4, (2).
102. Ruiz–Ibán M.A., García–Gómez I., Díaz–Heredia J., Gonzalez–Lizán F., Elías–Martín E., Abraira V., (2011). “The Effect of the Addition of Adipose–Derived Mesenchymal Stem Cells to a Meniscal Repair in the Avascular Zone: An Experimental Study in Rabbits”, Arthroscopy,. Oct(14), pp.212–234.
103. Scheller G., Bulow J., Sobau C. (2001). “Arthroscopic Partial Lateral Meniscectomy in An Otherwise Norma Knee: Clinical Functional and Radiographic Results of A Long–Term Follow–up Study”, The Journal of Arthroscpoic and Related surgery,. 17(9), pp.1907–16.
104. Scott A.R. (2000). “Arthroscopic Meniscal Repair with use of outside–in technique”, An Instructional Course Lecture, American Academy of Orthropaedic Surgeon. Vol 82 A–No:1, January, pp.127– 140.
105. Seo H.S. Jung K.A. Lee S.C. (2011). “Second–look arthroscopic findings after repairs of posterior root tears of themedial meniscus”, Am J Sports Med. Jan. 39(1), pp.99–107.
106. Sgaglione N.A., Shaffer B., Steadman J.R., Miller M.D., Fu F.H., (2003). “Curent concepts in Meniscus Surgery: Resection to Replacement”, The Journal of Arthroscpoic and Related surgery,. 19(10), pp.161–88.
107. Shelbourne K.D., Dickens J.K. (2006). “Digital Radiographic Evaluation of Medial Joint Space Narrowing after Partial Meniscectomy of Bucket–Handle Medial Meniscus Tears in Anterior Cruciate Ligament–Intact Knees”, The American Journal or Sports Medicine, . 34(10), pp.1648–55.
108. Siebold R., Boes L., Dehler C., Ellermann A., (2007). “Arthroscopic all –inside repair using the Meniscus Arrow: long–term clinical follow–up of 113 patients”, Arthroscopy, Apr; 23(4), pp.394–399.
109. Smile (1970). “Biomechanis, Mechanism of Injury and sequelae, injury of the knee joint”, Ed by E. S. Livingstone, pp.33–36.
110. Sumito Kawamura, Scotta Rodeo, Kristin Lotico (2003). “Biomechanics and Healing Response of the meniscus”, Operative Techniques in Sports Medicine. Voll 11, No 2, pp.68–76.
111. Swiontkowski M.F., Sanders R., Schelehr F., Limbird T.A., Collin J.C., (1988). “Direct, real time measurement of meniscal blood flow”, Am J. Sports Med, (16), pp.129–433.
112. Tapper Hoover (1996). “Late results after meniscectomy”, J.Bon joint sur,. 51–A, pp.517.
113. Theodore T., Cosgarea M.D., Andrew J. (2004). “Meniscal Injuries in Active Patients”, Sports Medicine. Vol. 4, No. 10.
114. Timothy Brindle Darren L., John Nyland, Johnson, (2001). “The Meniscus: Review of Basic Priciples with Application to Surgery and Rehabilitation”, Journal of Athletic Training. 36 (2), pp.160–169.
115. Timothy P. Heckmann (2006). “Meniscal Repair and Transplantation: Indications, Techniques, Rehabilitation and Clinical Outcome”, Journal of Orthropaedic& Sports Physical Therapy. Vol 36, No 10, pp.795–814.
116. Tober T. (1977). “Zurnormalen und patologischen histology des kniegelenk meniscus”, Arch. Klin. Chir, (1933), pp.483.
117. Toan Vo Thanh (2017). “Study of arthroscopic suture repair of torn meniscus”, Meeting book: Combined annual conference of HAS–ASSA–APOA, pp.231–233
118. Trillat A. (1973). “Chirurgie de genou”, Masson, Paris.
119. Walker P. S. Erkman M. J. (1975). “The role of the menisci in forcetransmission across the knee”, Clin. Orthop,(109), pp.184–192.
120. Weinand C Adams SB Jr Peretti GM, Randolph MA, Savvidis E, Gill TJ., (2006). “Healing potential of transplanted allogeneic chondrocytes of three different sources in lesions of the avascular zone of the meniscus: a pilot study”, Arch Orthop Trauma Surg.,. Nov, 126 (9), pp.599–605.
121. Wirth C. R. (1981). “Meniscal repair”, Clin. Orthop,, pp.153–157.
TIẾNG ĐỨC
122. Bragard K. (1930). “Ein neues Meniskuszchen”, Grundsotliches zus Untersuchung des Kniegekenkes. Munch. Med. Wschr., (77), pp.682.
123. Gebhardt K. (1933). “Der bandschaden des kniegekenkes”, Bar. Leipzig.
124. Kromer K. (1944). “Derverletzte Menisku”, Maudrich, Wien.
125. Kummer B. (1986). “Die biomechanik des knieglenkesnach meniskektomie”, Arthoskopische Meniskschirugie, Enke, pp.30.
126. Rabenseifner L.T., Resch F. Gohlke (1986). “Die sonographiesche Untersuchung des Kniegelenkes– eine experimentle ind klinische Studie”, Vortrag, 34. Jahrestagung der Verenigung Suddeutscher Orthopaden, Baden– Baden 1986.
127. Reinbach W. (1954). “Die kollagenen fibrillen in de kniegelenks meniscen; die ursacheni hrerentstehung und anodnung”, Arch. Orthop. Unfallchir, (46), pp.485.
128. Ricklin P., Del Bouno M.S. Ruttimannn A. (1980). “Die Meniskulasion, Thieme”, Stuttgart–New York.
129. Ricklin P., Del Bouno M.S. Ruttimannn A. (1980). “Die Meniskuslasion”, Orthropade,. 23, pp.143–52.
130. Steinbrich W. et al (1985). “MR des Kniegelenkes. Dartellung der normalen Anatomie und pathologischer Befunde mit Oberflachenspulen”, Fortschr. Rontgentr., (143), pp.166.
131. Wirth C.J.K., Weismeier K.A. Milachowski (1986). “Die Meniskus transplatationim Tierexperiment und steklinische Ergebnisse”, Z. Orthop, (124), pp.508.
132. Zippel H. (1973). “Meniskus verletzungen und– schaden”, Barth, Leipzig.
TIẾNG PHÁP
133. Beaufils P. (2004). “Réparation Méniscale “, Rev Chir Orthop Reparatrice Appar Mot,. 90(8).
134. Cabot J.R. (1946). “La pneumografia en el diagnostico de los traumas meniscales de la rodilla”, Mede. Clin (Barcelona), (7), pp.327.
135. Dubos J.P. (1999). “Historique de L’arthroscopie”, Société francaise d’arthroscopie, Elsevier, pp.15–17.
136. Gerngross H., Sohn Ch. (1997). “Meniscus sonographie”, Langerbecks Archiv fur Chirugie. 153, pp.73–78.
137. Lerat J.L. (2005). Sémiologie Traumatologie du Genou.
138. Orengo P., Zahlaoui J. (1999). “Chirurgie des ménisque”, Encyl Médchir France. 44785, 4–10–06, pp.18.
139. Saragaglia (2003). “La pathalogie mécanisque du genou”, Faculté demédecin de Grenoble, Mars.